本日は2020年3月31日、今回急にまた緩和ケアの話題?
こんな時にCOVID-19の内容の方が重要だろ!
という感触にもなりますが、自分の中でようやくですが話がまとまってきたようにも思いますので気づいたことを書きなぐります。そもそも、今回の話題は家庭医や在宅をされている先生、緩和ケアの先生などには当たり前の内容なので無視してしまってもらった方がよいかもしれません。
長文で、ちょっとまとまってませんがまずドラフトという感じで記載します(多少前後で論理展開に苦しいところはあります)
端的に雑に言えば、
「緩和ケアってどうしても最高の治療を求めてしまうけど、それって無限大のリソースに依存しているよね」
ってことです。
もちろんこういうのを解決しようとしてくれているのが(それ自身が目的ではありませんので誤解なきよう)
ただ、今多く理解されている緩和ケアの定義および、コンセプトは
緩和ケア ⇒ 最高のQOLを!
なので、出来る事は何でもやりたい!となるのは当然だと思うんです。
(詳細は緩和ケアの定義、言葉のところもご覧ください。
個人的には緩和ケアの本質は問題抽出:Problematizationなので仕方がないと考えています)
目次
リソースってなんだ?
医療資源です。よくあるのは、物品だったりするんですが、人材やお金も入ります。
たとえば、この手術は非常によい効果が期待できる!としても物品がなかったりすると出来ません. da.Vinci なんて良い例ですよね。機械での手術が低侵襲にできるといっても、非常に高額の機械を導入しなければできないということなので。さらにこの機械を上手く用いれる外科医も重要です。
これが緩和ケアの文脈に落とし込むとしたら、無茶苦茶よくあるのは、
「現場では看護師の方とか本当はもっとやりたい!けど医師が協力してくれない!」
ああ、耳が痛いですが、これもリソースです
協力してくれる医師というリソースがないと提供できなかったり、
「緩和ケアの診療加算がつくんですか?」
これは明確にわかりやすい金銭的リソースです。金銭的なサポートがないと、チームも作れないし、
緩和ケアのサポートしてくれる体制・雰囲気がないと緩和ケアを導入するのは難しいということは意外にもよく伺う話です。
ただ、こういうリソースがなくても根性で現場は解決してきたんだなぁと痛感したわけです。
COVID-19+ACPの医学的難しさ
最近(2020年3月27日)
JAMAにACP(Advance care planning)についての論文がでました⇒こちら
(Advance care planningについてはこちらも ① ②)
早速ですが、柴田先生らの翻訳Homepageで日本語があります⇒こちら
これをみて、色々な情報を受け取ってしまっている中、やや違和感あったのです。
多分それは
個人を中心にしながらリソースの話をしている
ところでした。このJAMAのフレームワークはこれまでのACPと全く同じです。
ですので、患者中心の医療として非常に重要だとは理解しています。
2つポイントがあると思ってます。
- まずCOVID-19に関して適切な医療情報を医療従事者が提供できるという前提に基づいています。どのように予後予測できるのか全く分からないというのが現状です。治療効果もまだ色々考えたいことがあるだろうし、どこまで待つべきかもまだ悩む段階だろうなぁと
- ACPも緩和ケアも患者中心ケアとリソースの話は基本Conflictするようにできている(倫理的ジレンマ)
もちろん大枠の疫学的な要素は皆さんの臨床経験から最初に報告された、Wuhanのデータに近いというのはみんな感じていらっしゃるようです。大変勉強になります。
(NYの青井先生のインタビューのまとめ、M3全文、Youtubeでの音声もご参考に)
それは
- 80%は回復
- 20%は集中治療
- 5%は死亡
(大枠を理解するように5で区切ってます)という臨床経過です。
集中治療に関するデータももう既にたくさん集まってきていますが、まだどこまで集中治療で頑張ればよいのか、
期間、治療はどう?ということがまだ医療従事者側が定まってないとは思います。
このACPのアルゴリズムで例えば患者さんに対応するとして
仮に患者さんの価値を確認できたとしましょう
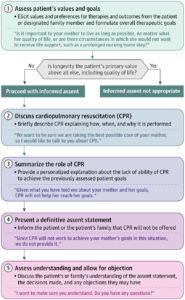
「効果がありません」この効果が難しいなぁと思う次第です。
まぁこれまでの他疾患の臨床経験に基づく多臓器不全で判断する形になるのでしょうけど、
本質的に科学的適切に考えると本来まだまだ分からないので、結構大変だろうなぁと思う次第です
ということでACPに必要な情報というよりこれはそういう状況もあるし、
覚悟してほしいというお願いに近い感じで理解しています
共に戦うという姿勢を表現する形です
ACPの主体性
ACPはまだまだ「誰がやるか」問題があります。
そもそもACPは医療従事者がが”やる”ものではなく、患者中心というもので、
価値中心なので、どうしてもコンセプトがふわふわしているので相当ぶれやすいです。
患者さんの価値を共有するという意味は非常に重要ですが、
限界あるのではないかなぁ、、、と思ってる次第です。
より難しいと感じたのは倫理的ジレンマの件です。
JAMAの論文(柴田先生のHPの翻訳)でも
「効果的なACLSを行うためには複数の医療従事者が必要であるため、非有益なACLSや不要なACLSは、個人用保護具の利用可能な資源に負担をかけることになるということです。したがって、COVID-19パンデミックは、適切な入院患者に対してDo-not-resuscitate(DNR)オーダーを実施することの重要性を高めている。」
とか言われても、患者中心の流れから臨床倫理の”正義”を持ってゆくのは本当に難しいと思うわけです。我々がコンセプトは理解できてもなかなかそういう話できないのが事実だと思うんです。
本当に無茶苦茶不足する状況、例えばBrooklynのようになった場合は可能かもしれません。ただ、アメリカでも地域差があるわけで、この地域差が情報格差となりそうとうめんどくさいことが想像されます。東京だとダメだけど、兵庫県なら可能とか。
このツイッターでも触れてますが、臨床倫理感は範囲のレベルがいくつかあって、
(敢えて現場に即した症例ということで”臨床倫理”という用語で話してます)
・医師単位
・診療所・診療科単位
・病院単位
・地域単位
・国単位
・世界
と思ってます
https://twitter.com/atmizu/status/1244894698101264384?s=20
自分にはこの流れで、患者の本当の気持ちをくみながら、人工呼吸器を提供しないということになる議論になりうるのかな、、、と。
患者がどうしても長期的治療の希望、人工呼吸器を希望するということになったら、例えば地域を変更するような努力をするべきなのか?
これは相当負担になると思うんです。
今は、COVID-19という【感染】という性質のため、今の現状ではあまり他に搬送という選択肢は出にくいでしょう
(誰も感染症管理の複雑さから受け取りにくいでしょう)の状況が皆さんにも理解されやすいでしょうから、そこまで考えなくてよいと思います。
ただ、普段の臨床でも同様の考え方があって、
3次医療機関にずっといたい
という希望を組みしたいものの、次の長期療養型病院に移動しなければいけないということは多々あって
これは現場の医療従事者が相当心を痛めていた典型例です。医療資源の不足が理解されないと、
非常に丁寧に説明してもなかなか納得しにくいですよね。
なぜ俺はダメなんだという非常に難しい議論になります。。。
入院診療においては色々な制度の恩恵もあり、
金銭的にリソースが枯渇することはないので、下手したらホテルにいるより病院にいる方が楽というコンセプトさえまぁ合理的です。(3食付きなので)
今回は【感染】というトピックの性質上これがそのような制限を理解させやすいですが、
本質は同じだなと感じるのです。(感染は理解しやすいのだと思います。急性期医療のベッド不足感は難しいですが、
今回は新たな感覚が醸成されていると思います)
今は在宅がよいというような風潮・文化ができてきてくれたから実践しやすくなるわけで、
こういうものは文化的な背景が結構重要だと思ってます。
医療従事者の負担を考えると安易にこのACPのコンセプトだけが先歩きされるのではなく、
リソースベースまで患者さんたちが理解してくれるバックグラウンドがあるといいなぁと思う次第です。
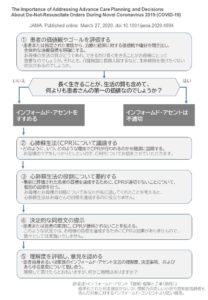
生命・医療倫理研究会のフローチャートから
今回、生命・医療倫理研究会さんが結構せめてフローチャートを作成してくれています。
これは自分はそこまで抵抗がなかったのは
感染爆発で医療資源が限定される!
ということがこの図の前提条件になっているので自分は受け入れやすかったのです。
(下図参考)
医療従事者は誰もACPとか緩和ケアを提供したいと思ってるが、
通常は医療資源・リソースは無限大ぐらいのつもりで戦わされることが多いです
(本当に日本は恵まれています)
もちろん、在宅の先生方はもっと苦労されています。なぜなら医療資源が限定されるから。
一般の方は無限大の治療を受けられる前提でこれまで育ってきてます。しかし、在宅の先生はたくさんこの問題に向き合ってきてましたが、多分これもコミュニケーションというこれまたふわふわしたもので現場に投げられていたのも事実です。(なんかトークがうまい人はうまいことやってこれましたが、色々めんどくさい医療資源の説明とか大変だと思うんです)
今回、書きなぐってるのは、無茶苦茶病院の数が多い日本では、
医療資源に恵まれている感覚はなくなり、医療資源の限界を考える世の中になって初めて
ACPとか緩和ケアというものに本質的に向き合えるのではないかなと感じているからです。
医療従事者も、一般の人も、今は辛いですが、明確に医療資源の限界を理解するには適切な環境だと思います。
米国も同様です。(ここは論理的飛躍はあるのは理解してます。説明するのも少々長いので気持ち的にうけとっておいてください)
少し前に心理的安全性の話題がありました。そもそも医療は不確実なので不確実性を説明している中で
心理的安全性ともややコンフリクトします。物理的リソースが不足する、もしくはその明確な情報さえあれば、
心理的安全性のみに向かうことは可能でしょう。今回のリソース不足がある間に、
医療は不確実であるということをともに理解し、ともに進めてゆく段階に来たのだと思います。
ポストコロナなんてものがあるのであれば、
そこでこそ我々は本当に患者にも向き合ったACP/緩和ケアを提供できるのではないかと感じました。
https://twitter.com/atmizu/status/1229810486729826311?s=20
【循環器疾患における緩和ケア】

